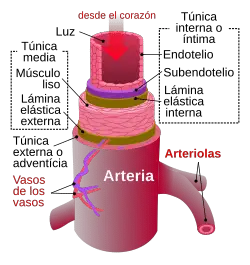
El desequilibrio en el sistema de coagulación de la sangre origina su endurecimiento pasando de líquida a sólida, lo que produce coágulos sanguíneos que si se forman dentro de un vaso sanguíneo (arteria o vena) o en el corazón, se denominan trombos. Para la disolución tanto de los coágulos sanguíneos como de los trombos existen los fibrinolíticos o trombolíticos y de ellos la Estreptoquinasa es uno de los más eficientes.
Conocimientos básicos para la Estreptoquinasa
Primero que nada, es necesario conocer algunos términos para entender el proceso de la Estreptoquinasa. Dicho eso, aventurare en el mundo de este fármaco. Aunque es necesario destacar, que debe consultar a un médico antes de su consumo.
Los coágulos sanguíneos
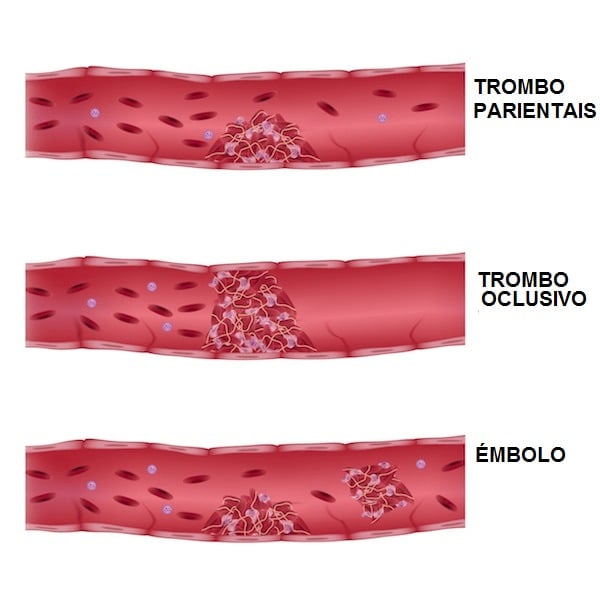
El trombo que se desprende desde donde se forma y viaja por el sistema circulatorio desde un lugar a otro del cuerpo se denomina émbolo; éste puede detenerse obstruyendo una vena o una arteria, causando embolia en órganos vitales como el cerebro el corazón, los pulmones o las arterias de las piernas.
Si este bloqueo se produce en una arteria lo que impediría la llegada de oxígeno al área donde se encuentra, se llama isquemia la cual si no se trata oportunamente puede provocar daños en los tejidos o causar la muerte.
Si la obstrucción es en una vena cuyas causas pueden ser reposo prolongado, después de una cirugía, permanecer mucho tiempo sentado, el uso prolongado de un catéter intravenoso, una lesión, la obesidad, el cáncer, enfermedades del hígado o del riñón, la ingesta de hormonas o de píldoras anticonceptivas, etc. se generará acumulación de líquido e hinchazón.
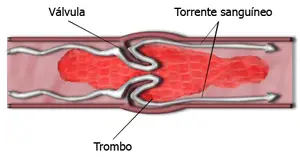
Cuando el bloqueo se produce en una arteria o vena, dependiendo de su ubicación, se pueden presentar las siguientes patologías: en las venas del corazón ataque cardíaco o angina de pecho; en los intestinos, isquemia o trombosis venosa mesentérica; en los riñones trombosis de la vena renal, en las piernas trombosis venosa profunda, en los pulmones embolia pulmonar y en el cuello o el cerebro accidente cerebrovascular.
Un coágulo o trombo dentro de un vaso sanguíneo (arteria o vena) que bloquea el flujo de sangre a través del sistema circulatorio parcial o totalmente, produce la trombosis, misma que puede ser causada también por factores genéticos, ambientales, lesión de las células endoteliales, lesión de la pared vascular, una infección o un trauma y también al aumento anormal en la tendencia de coagulación de la sangre.
Existen métodos existentes para el diagnóstico del tromboembolismo venoso, y que pueden mejorar con la apixaban que incluyen el diagnóstico clínico, las pruebas analíticas y los estudios radiológicos, ya que los síntomas o signos aislados por ser inespecíficos, no permiten un análisis acertado.
Por lo que se hace necesario la aplicación de pruebas complementarias no invasivas como son la ecografía venosa, el TAC helicoidal y el Dímero D llegándose a la conclusión de que si los resultados de estas pruebas son negativos se puede descartar el riesgo de embolismo pulmonar o el tromboembolismo venoso.
El infarto de miocardio que es el resultado del bloqueo de una de las ramas de una arteria coronaria, generalmente se debe a la presencia de un trombo semi o casi oclusivo por encima o junto a la placa arteriosclerótica rota y puede ser lo suficientemente extenso para interferir con la función cardíaca y causar la muerte en las primeras 2 horas del comienzo de los síntomas.
Por representar una urgencia médica, requiere de la hospitalización inmediata del paciente y tratamiento médico de las arritmias ventriculares en una unidad de cuidados intensivos, lo que reduciría significativamente el riesgo de morir.
Cuando se sospecha o se tiene evidencia de que un paciente está sufriendo un infarto agudo de miocardio con supradesnivel del segmento ST en más de dos derivaciones, se debe aplicar tratamiento con trombolíticos por vía intravenosa dentro de las primeras 12 horas desde el inicio de los síntomas.
Después de este lapso, los procedimientos de trabajo seguro pueden ser seleccionados para dicho tratamiento, porque en ese período la tendencia sigue siendo favorable, sobre todo si se experimenta dolor y cambios electroardiográficos.
Por existir un gradiente (pendiente o declive) de beneficio hacia las primeras horas de un evento cardiovascular, la administración del tratamiento debe efectuarse con la mayor precocidad posible, tomando en cuenta que no existen criterio de exclusión por nivel de presión arterial, sexo, edad, antecedentes, diabetes o localización del infarto.
El tratamiento fibrinolítico ha contribuido en gran forma al mejoramiento del pronóstico de los pacientes con infarto agudo de miocardio, pero como se sigue excluyendo a demasiados pacientes con contraindicaciones relativas y el tratamiento generalmente se aplica demasiado tarde, la tasa de mortalidad sigue siendo elevada.
A esto se agrega que gran parte de los pacientes no logran una reperfusión (restauración del suministro sanguíneo al tejido cardíaco que está isquémico como consecuencia de la disminución en el suministro normal de sangre) óptima ya sea por el fracaso del tratamiento en abrir la arteria ocluída, otras veces no existe un flujo coronario normal y aunque se consiga en los vasos epicárdicos, no se logra en la microcirculación coronaria a lo que se agrega que la incidencia de reoclusión es todavía alta.
Por estos motivos y como estrategia para mejorar los resultados de la trombólisis, se debe utilizar la inclusión precoz de la administración del trombolítico a la mayoría de los pacientes con infarto y además se deben realizar investigaciones sobre nuevos fármacos trombolíticos que sean más potentes y fibrinoespecíficos que conjuntamente con nuevos anticoagulantes y antiagregantes plaquetaios, que puedan mejorar tanto la tasa como la rapidez en la reperfusión, normalizar el flujo coronario y limitar el daño por reperfusión.
En arterias coronarias normales o con lesiones mínimas causadas por un espasmo o una embolia coronaria, es muy raro un caso de infarto.
Fibrinolíticos o Trombolíticos
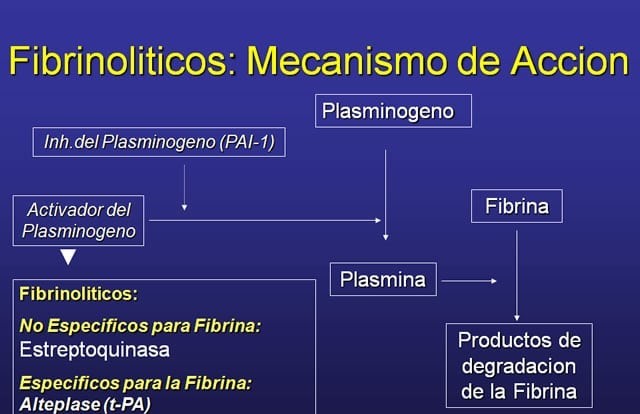
Los medicamentos fibrinolíticos también denominados trombolíticos son utilizados para disolver rápidamente los coágulos intravasculares que obstruyen las arterias, teniendo un efecto más potente que los antiplaquetarios y anticoagulantes al transformar el plasminógeno en la plasmina, sustancia que tiene un efecto lítico sobre la fibrina del trombo.
Su administración en una emergencia por la existencia de un coágulo que obstruye una arteria del cerebro, el corazón o el pulmón, es por vía intravenosa y debe ser aplicada lo más inmediato posible a la presentación de los primeros síntomas de un infarto de miocardio, un accidente cerebrovascular o trombo embolismo pulmonar. (Si quieres conocer un poco más sobre el tema, puedes ir al artículo: Clopidogrel)
La terapia fibrinolítica prehospitalaria es muy útil para reducir el tiempo de retraso entre el inicio de los síntomas y el tratamiento definitivo del enfermo y también contribuye a reducir la tasa de mortalidad en pacientes con infarto con elevación del ST3
El beneficio del uso de trombolíticos es tiempo dependiente porque a pesar de que no es una relación lineal mientras más temprano se administra, mayor será la disminución de la tasa de mortalidad y morbilidad.
Su historia
Un poco de historia sobre la existencia del trombolítico empieza en 1912 cuando se inicio la teoría de que el trombo era el causante de obstrucción en el infarto agudo de miocardio. En 1933 por primera vez se tuvo conocimiento de la actividad fibrinolítica del estreptococo betahemolítico grupo A.
En 1945 la enzima recibe el nombre de estreptoquinasa. Se usó en un primer ensayo terapéutico para disolver un derrame pleural en 1948 (el cual tuvo gran éxito) y fue administrada intravenosamente por primera vez en 1955. En 1958, se la utilizó también por primera vez para el tratamiento del infarto agudo de miocardio.
En 1979 en un cateterismo en cinco pacientes, se demostró que había trombos en el interior de la coronaria, que éstos eran los causantes de su obstrucción cuya lisis (muerte celular por rotura de membrana celular) se podía promover mediante la infusión de estreptoquinasa dentro de dicha arteria.
 En 1983 se comprobó que el uso de la estreptoquinasa en dosis altas con tiempo corto de infusión producía resultados similares a los de la infusión intracoronaria.
En 1983 se comprobó que el uso de la estreptoquinasa en dosis altas con tiempo corto de infusión producía resultados similares a los de la infusión intracoronaria.
En 1985 se produjo la primera comparación entre la estreptoquinasa y un nuevo trombolítico: el activador tisular del plasminógeno llegándose a la conclusión de que este último era más efectivo y producía una recanalización significativamente mayor.
En 1986 fue publicado un estudio comparativo entre la estreptoquinasa versus control y el resultados fue la disminución de la mortalidad con el uso del trombolítico.
En 1988, en otro estudio, se comprobó menor mortalidad y más eficacia entre el uso de la estreptoquinasa combinada con aspirina versus placebo. Entre los años 1990 y 1991 no se encontró diferencia en cuanto a mortalidad, entre el uso de estreptoquinasa y el activador tisular del plasminógeno.
Desde que fue descubierta la utilidad de la estreptoquinasa hasta el presente, se han realizado una gran cantidad de estudios especializados tanto de su acción como también para su aplicación en otras ramas de la medicina, pues originalmente era utilizada sólo en la terapia del sistema cardiovascular. Hoy en día su uso se ha extendido a otras especialidades médicas como son la urología, la neurología, la oftalmoscopia, la otorrinolaringología, la gastroenterología, la coloproctología, y en todas ellas se ha demostrado su eficacia.
Para la medicación trombolítica se dispone de la estreptoquinasa, la uroquinasa, el activador tisular del plasminógeno, el complejo activador estreptoquinasa-plasminógeno aislado y la urocinasa.
Estreptoquinada
Denominación Internacional: Estreptoquinasa
Sinónimos: Plasminoquinasa
Acción terapéutica: Trombolítico
Composición: Cada bulbo contiene 1 000 000 de estreptoquinasa
Presentaciones disponibles: Kabiquinase amp. 250.000 U
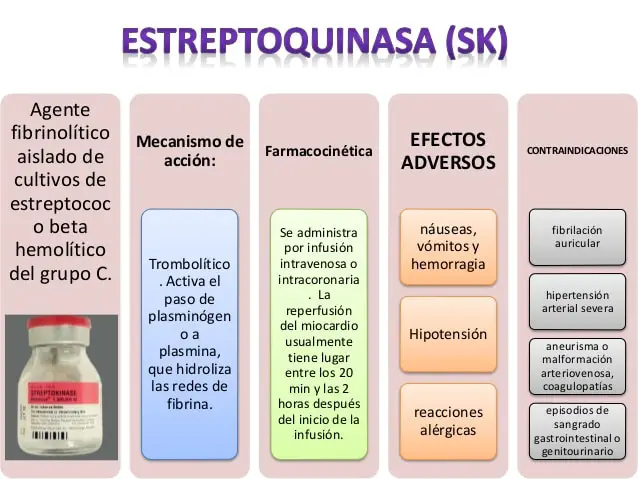
La estreptoquinasa, proteína extracelular no enzimática aislada formada por una cadena de aminoácidos sin puente disulfuro, se obtiene principalmente de cultivos de estreptococos (organismos anaerobios facultativos y gran positivos que a menudo aparecen formando cadenas o pares) beta hemolíticos; actúa sobre el sistema fibrinolítico promoviendo indirectamente la formación de plasmina cuando se combina con el plasminógeno (glicoproteína monocatenaria cuya concentración plasmática se sintetiza en el hígado), disuelve los coágulos intravasculares, causa un estado de fibrinólisis sistémica que origina trastornos de la coagulación y perdura 24 horas después de su administración.
Tiene una vida media que es de 11 a 13 minutos a causa de su rápida inactivación por los anticuerpos circulantes efectuados por la exposición anterior al estreptococos, que puede aumentar hasta 83 minutos en ausencia de ellos y su efecto hiperfibrinolítico desaparece pocas horas después de interrumpir su administración.
Unida con el plasminógeno forman el complejo estreptoquinasa-plasminógeno que después pasará a ser complejo estreptoquinasa-plasmina. Ambos son complejos activadores que transforman el plaminógeno residual en plasmina enzima ésta que produce la lisis del trombo, el fibrinógeno y otras proteínas plasmáticas. Por ser una sustancia con gran poder antigénico, induce la producción de anticuerpos específicos.
Puede disolver los coágulos sanguíneos que se forman en el corazón, los vasos sanguíneos, o los pulmones después de un ataque cardíaco o de alguna otra enfermedad, y también los que se forman en los catéteres intravenosos. Es un agente trombolítico cuya eficiencia es mejor si se la administra por un profesional de la salud en un hospital o en un entorno clínico, al comenzar los primeros síntomas de un ataque cardíaco.
Su efecto fibrinolítico no es directamente proporcional a la dosis administrada como en otros fármacos fibrino-específicos, pues debido a la variabilidad en el nivel de anticuerpos antiestreptoquinasa y al inusual mecanismo de acción que precisa de la presencia de plasminógeno como coefactor y como sustrato, varía marcadamente de un paciente a otro.
Se presenta en bulbos de 10 ml en forma de pastillas liofilizadas (técnica de deshidratación por frío) de color blanco, solubles en agua destilada para inyección administrada por vía intravenosa o intracoronaria.
Al ser aplicado el complejo estreptoquinasa-activador por vía intravenosa o intracoronaria éste se distribuye pródigamente por el organismo y se elimina rápidamente del torrente sanguíneo de forma bifásica; la más rápida en pequeñas cantidades por anticuerpos específicos, más o menos en 4 minutos y la parte restante que se une con el plasminógeno para formar el complejo activador de la fibrinólisis en un tiempo de vida media de aproximadamente 30 minutos.
Mecanismo de acción
Por carecer de actividad propia proteolítica, la estreptoquinasa, proteína no enzimática, que como fue comentado antes se obtiene principalmente de cultivos de estreptococos beta hemolíticos, es un trombolítico parental que facilita la trombolisis al combinarse con el plasminógeno en proporción 1:1 catalizando la conversión de éste en plasmina, sustancia que se produce en la sangre para degenerar los principales componentes de los coágulos sanguíneos y fibrina.
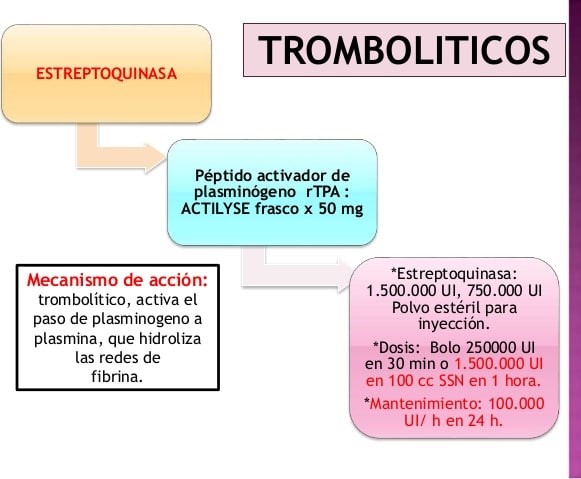
Por tratarse de un fibrinolítico no específico activa tanto al plasminógeno unido a la fibrina como al plasmático, estimulando hiperplasminemia.
Indicaciones
En la trombolisis de el infarto agudo de miocardio, se recomienda para provocar la lisis (muerte celular por rotura de membrana celular) de trombos intracoronarios; En el tromboembolismo pulmonar severo, para la lisis de émbolos pulmonares agudos masivos; en la trombosis venosas profundas extensas produce una lisis muy rápida de los trombos de la circulación venosa profunda; tromboembolismo arterial agudo, trombosis aguda de las arterias coronarias, limpieza de la cánula arteriovenosa y del catéter intravenoso y trombosis venosa y arterial central de la retina.

Contraindicaciones
Este medicamento está específicamente contraindicado en los siguientes casos: Hipersensibilidad a la estreptoquinasa o a alguno de sus componentes o excipientes, y por su tendencia a causar hemorragias, en las situaciones siguientes: defectos de la coagulación, embarazo, hemorragias vaginal intensa, hemorragia gastrointestinal o genitourinaria, hemorragia interna activa, traumatismo reciente, cirugías mayor. Ver también el artículo: Aprotinina)
Así mismo, problemas intracraneal, intraespinal o dental, antecedentes de enfermedad vascular cerebral, parto, várices esofágicas, estado de coma, parto, colitis ulcerosa, pancreatitis aguda, diátesis hemorrágica, úlcera péptica, enfermedad pulmonar aguda con cavitación, hipertensión arterial severa no controlada, ictus hemorrágico, tumor cerebral o accidente cerebrovascular, disección aórtica, neoplasia intracraneal, cirugía torácica reciente, malformación arteriovenosa o aneurisma, estados oftalmógicos hemorrágicos.
Precauciones
En el uso de la estreptoquinasa y a fin de prevenir males mayores se deben tomar en cuenta algunas indicaciones de interés general, como serían evitar, en lo posible, inyecciones intramusculares, minimizar las punciones arteriales y venosas no compresibles, sobre todo en adultos mayores de 75 años o más, por ser éstos más vulnerables a los efectos adversos, riesgo de hemorragia intracraneal u otras complicaciones hemorrágicas.
Para los siguientes casos, se debe ser muy precavidos en su uso: enfermedad cerebrovascular, pericarditis aguda, defectos hemostáticos, disfunción hepática significativa, tromboflebitis séptica, edad superior a los 75 años, terapia concurrente con anticoagulantes orales, endocarditis bacteriana subaguda, presión sanguínea sistólica de 180 mmHg o más y diastólica de 110 mm Hg o más, etc.
La aplicación de la terapéutica trombolítica, debe realizarse con el paciente acostado en cama, en absoluto reposo y evitando cualquier movimiento, manipulación o procedimientos invasores como serían, biopsias o inyecciónes intramusculares que no sean imprescindibles, a fin de minimizar el riesgo de hemorragia.
Algo que no debemos olvidar es que la resistencia del trombo a la lisis aumenta con su antigüedad, por lo que el tratamiento debe realizarse inmediatamente después de aparecer los primeros síntomas clínicos.
Cuando existe la localización de aneurisma disecante, enfermedad cerebro vascular, retinopatía hemorrágica diabética, endocarditis bacteriana subaguda, traumatismos severos o menores recientes, sepsis en el lugar o cerca del trombo, se deberá evaluar la relación riesgo-beneficio para evitar la posibilidad de hemorragia.
Dosis
Luego de la aparición de los primeros síntomas, debe iniciarse el tratamiento de forma inmediata dentro de las primeras 24 horas a fin de reducir la probabilidad de muerte.
Normalmente se acostumbra administrar por vía intravenosa en adultos, una dosis inicial de carga de 250.000 unidades en 30 minutos luego una dosis de mantenimiento de 100.000 unidades/hora como infusión continua cada 24 horas.
Sin embargo, cada patología tiene una duración diferente pues en caso de infarto agudo de miocardio la dosis sería de 1.500.000 en 1 hora. En caso de embolismo pulmonar agudo la duración recomendada es de 24 horas; para trombosis o embolismo arterial de 24 a 72 horas; para la trombosis venosa profunda 72 horas. Para trombosis de la arteria coronaria un inicio intraarterial de 20.000Ul seguidas por 2.000Ul/minuto. Para limpieza de cánula arteriovenosa de 100.000 a 250.000Ul por instilación lenta en la cánula obstruida.
También se recomienda el uso de ácido acetilsalicílico en una dosis de 160mg por día desde antes de la administración de estreptoquinasa y hasta después de un mes, si no hubiese problema de contraindicación.
Para el tratamiento de la sobredosis aguda, lo que produciría sangramiento grave el antídoto sería la aplicación de antifibrinolíticos.
Para niños, no hay una dosis establecida.
Efectos secundarios
La principal complicación del tratamiento con estreptoquinasa, la constituye la hemorragia interna, que se puede generar a nivel intracraneal, retroperitoneal, gastrointestinal, genitourinario o respiratorio y que dependerá de la dosis y duración de la infusión intravenosa. siendo el sitio de sangrado más frecuente, aquel donde se ha efectuado un procedimiento invasivo.
También se puede generar el sangrado externo, el cual se produce en partes de discontinuidad cutánea y frecuentemente está relacionado con procedimientos invasivos.
Existen dos factores determinantes para la pérdida de sangre que se pueda crear después de un tratamiento fibrinolítico.
El primero está relacionado con la lisis de la fibrina del trombo en los lugares de daño vascular y el segundo se debe al estado lítico sistémico que se crea como consecuencia de la formación sistémica de plasmina que produce fibrinogenolisis, destrucción de otros factores de la coagulación, depleción de fibrinógeno y generación de productos de degradación del fibrinógeno con acción anticoagulante.
Debido a su origen bacteriano, la estreptoquinasa es antigénica, condición que puede producir reacciones alérgicas como urticaria o rash (sarpullido), fiebre o escalofríos.
También puede generar hipertensión arterial durante la infusión, sobre todo en el infarto agudo de miocardio de localización inferior, que en algunos casos puede precisar de resucitación con fluidoterapia, pero que se puede corregir con aporte rápido de volumen.
Otras reacciones adversas que presenta el uso de estos fármacos son dolor abdominal o de espalda, hemorragias nasales, hematemesis (vómito de sangre), hematuria, cefaleas severas o continuas, melena (heces de color negro), fiebre y arritmias ventriculares
Con poca frecuencia se presentan náuseas, vómitos, diarrea, anorexia, flebitis, hipertransaminemia, alteraciones del sistema nervioso central o afectación renal, así como casos de síndrome de Guillain-Barré (trastorno poco común que hace que el sistema inmunitario ataque el sistema nervioso periférico) como consecuencia de la administración de la estreptoquinasa.
Interacciones
El riesgo de hemorragias severas se puede incrementar en pacientes que estén recibiendo corticoides, anticoagulantes derivados de la cumarina o heparinas, ácido etacrínico, o salicilatos no acetilados.
Los antifibrinolíticos inhiben la acción de los trombolíticos. Los antiinflamatorios no esteroides, el ácido actilsalicílico, la indometacina y la fenilbutazona impiden la agregación plaquetaria acción que puede causal ulceración o hemorragia gastrointestinal.
Estreptoquinasa y Estreptodornasa
La estreptoquinasa, activador indirecto de la fibrinólisis, actúa sobre el sistema plasminógeno-plasmina del suero humano, y su aplicación local causa un efecto inmediato a la disolución de los coágulos sanguíneos y la licuación de los exudados fibrinosos.
La estreptodornasa diluye el material purulento formado por nucleoproteínas de las células muertas. La acción tópica o local de ambas enzimas promueven la disolución de las dos fármacos de consistencia viscoza predominantes en los procesos inflamatorios o de infecciones, facilitando la limpieza de tejidos muertos y el cierre de cualquier lesión o úlcera.
Ambos medicamentos son antigénicos, por lo que su aplicación prolongada puede producir el desarrollo de anticuerpos en los pacientes, lo que traería como consecuencia después de dosis repetidas, una disminución de la eficacia.
La administración tópica de la estreptoquinasa durante un mes proporciona una respuesta humoral significativa que después disminuye, por lo que se sugiere evitar la estreptoquinasa intravenosa en pacientes que han medicados durante seis meses con estreptoquinasa tópica.
Berlinasa
Principio activo: estreptoquinasa estreptodornasa.
Presentación: Tabletas
Contenido: Cada tableta tiene 10.000 unidades de estreptoquinasa
2.500 unidades de estreptodornasa
Berlinasa pertenece al grupo de medicamentos denominados antitrombóticos y está indicada en aplicación para el tratamiento local de heridas, úlceras, incisiones quirúrgicas, inflamación aguda o crónica, infecciosa en combinación con antibióticos o traumática y otras lesiones superficiales supurativas que conllevan a cúmulos fibrinosos o purulentos o formación de abscesos de la inflamación aguda o crónica, infecciosa en combinación con antibióticos.

Terapéuticamente actúa activando el plasminógeno para transformarlo en plasmina, que a su vez despolimeriza la fibrina. Es un eficiente auxiliar en la absorción de sangre extravasada, relacionada con infección o trauma en esguinces, tromboflebitis, edemas y hematomas, sinusitis, contusiones, y fracturas.
La administración del sistema estreptoquinasa-estreptodornasa en forma oral, activa el mecanismo de fibrinólisis local, obteniendo como resultado la degradación de la fibrina que a su vez mejora la circulación de la sangre hacia la región lastimada y permite la extracción de los metabolitos y del material celular necrótico promoviendo así la creación de los prerrequisitos para la formaciónde tejido de granulación nuevo. También se utilizan como antiinflamatorio, para ayudar en el alivio del dolor, la inflamación, la hipersensibilidad y el eritema
No es recomendable el consumo de la estreptodornasa-estreptoquinasa en pacientes pediátricos, ya que por los momentos no se a establecido las condiciones seguras de uso.
Contraindicaciones
Este complejo está específicamente contraindicado cuando existe hipersensibilidad a los componentes o excipientes de la estreptodornasa-estreptoquinasa, hipertensión severa no controlada, niveles bajos de fibrinógeno, diátesis hemorrágica conocida y trombocitopenia.
Precauciones
En caso de producirse una reacción alérgica/anafiláctica cuyo origen puede ser hipersensibilidad y reacciones como shock, disnea y urticaria que puedan estar asociadas al uso de estreptoquinasa-estreptodornasa, se debe interrumpir el tratamiento. (Ver artículo: Verapamilo)
Dosis
La dosis media habitual es de un comprimido vía oral cuatro veces al día de 4 a 6 días.
También se pueden aplicar dos comprimidos tres veces al día en caso de cuadros agudos, esto como medida terapéutica de ataque y si hay emergencia, la dosis puede aumentarse hasta dos comprimidos cuatro veces al día.
Actualizado el 12 abril, 2024